Дерматоскопия меланомы кожи, прикладное значение и перспективы
Коровин С.И.1, Литус А.И.2, Литвиненко Б.В. 3, Кукушкина М.Н.1, Паливец А.Ю.1
- 1Національний інститут раку, Київ
- 2Національна медична академія післядипломної освіти ім. П.Л. Шупика, Київ
- 3Универсальная дерматологическая клиника «ЕвроДерм», Киев
Резюме. Дерматоскопия — относительно новое направление в диагностике злокачественных опухолей кожи. На основании анализа дерматоскопических критериев и сопоставления с морфологическими данными разработаны эффективные алгоритмы дерматоскопической оценки пигментных новообразований кожи, что позволило улучшить уровень диагностики меланомы кожи. Внедрение динамического дерматоскопического наблюдения дало возможность регистрировать изменения морфологии меланоцитарных образований кожи. Представлен обзор истории метода, основных диагностических алгоритмов и особенностей практического применения дерматоскопии.

ВСТУПЛЕНИЕ
Злокачественная меланома кожи — одна из лидирующих онкопатологий населения планеты по росту заболеваемости. Среднегодовой темп прироста заболеваемости этой опухолью в мире составляет около 5% и может считаться одним из самых высоких среди всех злокачественных опухолей, уступая только раку легкого [1]. За прошедшее столетие относительно редкая опухоль вышла на первые позиции и продолжает озадачивать специалистов темпами увеличения количества диагностируемых случаев.
Так, если в США в 1984 г. было выявлено 18 000 больных меланомой кожи, то в 1996 г. эти цифра возросла до 38 300 новых случаев [2], а в 2007 г. диагностировано уже 59 940 меланом кожи — это шестое место среди всех вновь выявленных онкопатологий в стране [3].
Лидером изучаемой тенденции на сегодня остается Австралия — 78,4 случая на 100 000 жителей (2008 г.) [4]. Наряду с такой статистикой в южных странах существуют серьезные проблемы и у жителей севера. Ежегодный прирост заболеваемости меланомой кожи среди женщин Исландии с 1992 по 2001 г. составил +11,8% [5].
В Украине отмечена аналогичная тенденция. Если в 1982 г. в УССР диагностировано 1115 случаев меланомы кожи, а показатель заболеваемости в этом году составил 2,1 случая на 100 000 населения, то в 2010 г., по данным Национального канцер-регистра, количество выявленных меланом в нашей стране составило уже 3047 случаев, заболеваемость повысилась до 6,7 [6].
Неутешительны и результаты лечения меланобластомы. Частота фатальных исходов в зависимости от скрининговых мероприятий и уровня медицинской помощи колеблется в широком диапазоне. Одним из самых объективных критериев оценки эффективности помощи больным онкологического профиля является показатель летальности (case fatality ratio — CFR). CFR — это соотношение количества пациентов, погибших от изучаемого заболевания в данном году, и количества всех впервые выявленных больных в том же году. Безусловно, этот критерий не может претендовать на абсолютную объективность, но вполне отражает диагностические и лечебные возможности конкретной страны. CFR меланомы кожи в Украине за 2007 г. составил 39,6%. В этом году выявлено 2630 новых случаев, а умерли от прогрессирования заболевания 1044 наших сограждан [7]. В 2007 г. среди населения США диагностировано 59 940 новых случаев меланомы кожи, в том же году от этого заболевания умерли 8110 американцев (CFR — 13,5%) [3].
Группой авторов в ходе метаанализа все страны мира в зависимости от показателя летальности распределены на 4 категории. 1-я (CFR50%) — Восточная Азия и Африка [8]. Как видим, лучшие показатели демонстрируют страны с высоким уровнем заболеваемости меланомой, в которых проблема злокачественных опухолей кожи очень актуальна.
Наиболее существенной составляющей снижения летальности является ранняя диагностика меланомы, а одним из весомых компонентов ее эффективности стала дерматоскопия.
ДЕРМАТОСКОПИЯ
Одним из наиболее известных клинических симптомокомплексов диагностики меланомы является правило ABCD (А — ассиметрия пигментного пятна, В — неровность границ, С — неравномерность окраски, D — диаметр более 6 мм), предложенное R. Friedman в 1985 г. [9]. Но данный алгоритм далеко не абсолютный, и при его использовании в большом проценте случаев возможна неправильная оценка, неверная интерпретация набора признаков и, как следствие, диагностическая ошибка.
Существует масса различных дополнительных диагностических методик для выявления меланомы кожи — цитологическое исследование мазков-отпечатков с поверхности опухоли, радиофосфорная индикация, термография и термометрия, рентгенологическое исследование зоны опухоли, рентгеноконтрастная и радиоизотопная лимфография, реакция Якша, определение потенциального электрического сопротивления тканей и др. Ряд авторов считают, что комплексное использование нескольких указанных выше методик исследования достоверно повышает точность предоперационной диагностики. В полном комплексе данные методики обследования лиц с пигментными новообразованиями кожи редко используются и имеют мало перспектив для внедрения в повседневную клиническую практику. В первую очередь это связано со сложностью упомянутых диагностических процедур, неоднозначностью интерпретации полученных данных, низкой специфичностью и высоким процентом ложноположительных результатов (от 32 до 70%).
Клиническая медицина ведет непрерывный активный поиск более эффективных неинвазивных методик дифференциальной диагностики пигментных опухолей, к которым относятся: эпилюминисцентная микроскопия (дерматоскопия), инфракрасная спектроскопия, конфокальная лазерная микроскопия, высокочастотный ультразвук, оптическая когерентная томография, флуоресцентная диагностика.
Пожалуй, самой перспективной из перечисленных методик является увеличительная дерматоскопия (эпилюминесцентная микроскопия, поверхностная микроскопия кожи) с использованием эффекта эпилюминисценции путем создания масляной среды между объектом исследования и дерматоскопом.
В современном виде метод начали применять с 1971 г., и за это время проведено большое количество исследований для установления дерматоскопическо-гистологических корреляций, на основании которых разработаны диагностические алгоритмы для ранней диагностики меланомы кожи.
По мере развития данной области растет признание и использование дерматоскопии в клинической практике. К примеру, в США число врачей-дерматологов и онкологов, которые используют дерматоскопию, увеличилось с 5% в 1995 г. до 50% в 2001 г. Эта тенденция наблюдается во всем мире.
Впервые термин «дерматоскопия» (dermatoscopy) ввел J. Saphier. В 1920 г. он опубликовал результаты научно-исследовательской работы, проведенной в отделении дерматологии Мюнхенского университета Людвига — Максимилиана по диагностическому применению бинокулярного микродерматоскопа со слабым боковым источником освещения у больных с патологией кожи [10].
В 1951 г. L. Goldman (США) проанализировал использование данной диагностической методики при дерматозах и опухолях кожи. Он применил несколько приборов собственного производства для исследования меланоцитарных невусов и меланомы кожи [11].
J. Schumann в 1970 г. детально изучил значение микродерматоскопии в дифференциальной диагностике пигментных новообразований кожи [12], а в 1971 г. R. MacKie доказал эффективность поверхностной эпилюминисцентной микроскопии кожи при предоперационной дифференциальной диагностике доброкачественных и злокачественных опухолей [13].
В 1981 г. Р. Fritsch и R. Pechlaner продолжили исследования в области дерматоскопии в Европе [14]. В 1987 г. группой ученых во главе с H. Pehamberger [15] был представлен первый дифференциально-диагностический алгоритм (pattern analysis), основанный на изучении дерматоскопических признаков доброкачественных и злокачественных пигментированных опухолей кожи.
Принято выделять 2 разновидности методики — классическую иммерсионную, или неполяризационную, дерматоскопию (НПД) и поляризационную дерматоскопию (ПД). При НПД необходимо использовать жидкость для иммерсии, в качестве которой могут выступать минеральное масло, спиртовой раствор или УЗИ-гель, а ПД базируется на использовании источника поляризованного освещения и поляризационного фильтра для блокировки хаотично отраженного света. В последние годы ПД становится все более популярной, что объясняется большим удобством в применении методики и несколько лучшей визулиазацией так называемых белых участков (зоны регресса опухоли, милиаподобные кисты, участки фиброза), а также сосудистого компонента опухоли. Некоторые модели дерматоскопов могут работать в обоих режимах, что может повысить чувствительность и специфичность диагностики меланомы [16]. В большинстве портативных дерматоскопов используется 10-кратное оптическое увеличение, в то время как кратность в цифрових дерматоскопических системах составляет от 20 до 70 и выше.
В основном дерматоскопию используют для мониторинга пигментных образований кожи, диагностики меланомы и немеланомных раков кожи, определения морфологии невусов, которая недоступна при осмотре «невооруженным» глазом, а также при некоторых воспалительных и инфекционных заболеваниях кожи в качестве вспомогательного инструментального диагностического метода [17, 18]
Эффективность метода для диагностики меланомы изучена во множестве исследований, и результаты двух метаанализов подтвердили повышение диагностической достоверности при использовании дерматоскопии на 30% в сравнении с обычным клиническим осмотром [19–20]. В последнем метаанализе M. Vestergaard и соавторами [21] подсчитан относительный диагностический коэффициент несогласия (odds ratio — OR) диагностики меланомы с использованием дерматоскопии и при осмотре «невооруженным» глазом, он составил 15,6 (рис. 1–4).
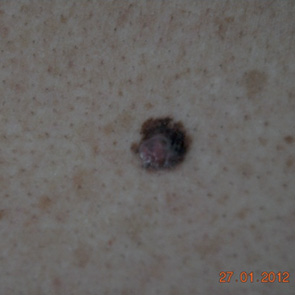
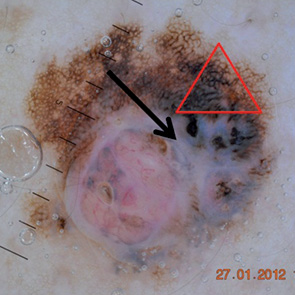
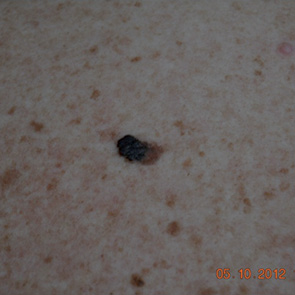
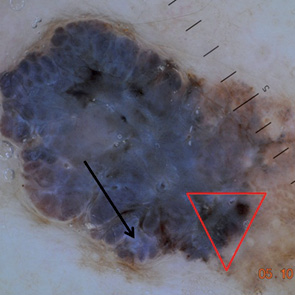
ДИАГНОСТИЧЕСКИЕ АЛГОРИТМЫ
В процессе многих исследований определены основные и дополнительные дерматоскопические признаки пигментированных новообразований кожи, которые были сопоставлены с данными морфологического исследования операционного материала. На основании имеющихся признаков разработаны диагностические алгоритмы (шкалы), которые позволяют проводить дифференциальную диагностику меланоцитарных и немеланоцитарных, а также злокачественных и доброкачественных пигментных новообразований кожи по характерным структурным элементам, которые выявляются при дерматоскопии и соответствуют определенной морфологической структуре. В табл. 1 приведены основные классические диагностические алгоритмы, которые доказали свою практическую эффективность и имеют высокие показатели чувствительности и специфичности.
Таблица 1. Основные дерматоскопические алгоритмы диагностики меланомы кожи
| Шкала 3 признаков | Шкала 7 признаков (G. Argenziano) | Шкала 11 признаков (S. Menzies) | Дерматоскопическийалгортим ABCD (W. Stolz) |
|---|---|---|---|
| Диагностические критерии | |||
| Основные критерии (1 балл): • асимметрия • атипичная пигментная сеть • бело-голубые структуры |
Основные критерии (2 балла): • атипичная пигментная сеть • атипичный сосудистый рисунок • бело-голубая пеленаДополнительные критерии (1 балл): • атипичные разветвления • атипичная пигментация («кляксы») • атипичные пятна/глобулы • области регрессии |
Положительные критерии: • бело-голубая пелена • множественные коричневые точки • псевдоподии • радиальные разветвления сети • рубцовая депигментация • черные точки/глобулы по периферии • наличие множества цветов (5–6) • множественные голубые и серые точки • расширенная пигментная сеть Отрицательные критерии: • симметрия формы • наличие одного цвета |
А – асимметрия (оценивается по 2 осям) = 0–2 B – неравномерные границы образования (оценивается по 8 сегментам) = 0–8 C – неравномерный цвет (количество цветов в образовании) = 1–6 D – дерматоскопические структуры (пигментная сеть, гомогенные участки, разветвления, точки и глобулы) = 1–5Total Dermatoscopy Score (TDS) рассчитывается по формуле: TDS = (A × 1,3) + (B × 0,1) + (C × 0,5) + (D × 0,5) |
| Оценка | |||
| 0–1 – доброкачественное образование 2–3 – злокачественное образование |
<3 — доброкачественное образование ≥3 – меланома |
Отсутствие отрицательных критериев и наличие ≥1 положительного критерия являются диагностическими для меланомы | <4,75 — доброкачественное образование 4,8–5,45 – подозрительное образование (рекомендовано динамическое наблюдение или иссечение) >5,45 – меланома |
В 1994 г. W. Stolz и соавторы [22, 23] на основе клинического правила ABCD разработали дерматоскопический дифференциально-диагностический алгоритм для выявления меланомы кожи. Проведен статистический анализ 31 дерматоскопического критерия при исследовании 157 доброкачественных и злокачественных меланоцитарных новообразований кожи. В результате исследования каждому признаку (асимметрия, границы новообразования, цвет, дерматоскопические структуры) присвоено определенное количество баллов, которые умножаются на соответствующий весовой коэффициент. При суммировании относительных единиц каждого признака можно определить общее количество баллов (total dermoscopy score — TDS). Если сумма баллов превышает 5,45, то точность диагностики меланомы составляет 92,2%. Однако для правильной оценки диагностических параметров, которые входят в дерматоскопическое правило ABCD, требуются специальная подготовка и многолетний клинический опыт по использованию метода дерматоскопии. В связи с этим в 1996 г. S. Menzies и соавторы разработали новый дерматоскопический алгоритм, который с успехом может быть использован как начинающими, так и опытными специалистами [24]. Изучены 72 признака при проведении дерматоскопии 62 меланом кожи и 159 клинически атипичных доброкачественных пигментных новообразований кожи. Методом статистического анализа выявлены 11 значимых дерматоскопических признаков, на основе которых разработано правило S. Menzies. Чувствительность и специфичность диагностики меланомы с использованием алгоритма S. Menzies составляют 92 и 71% соответственно. В 1998 г. G. Argenziano и соавторы [25] представили дерматоскопическое «правило 7 признаков». В основу нового диагностического алгоритма положено рандомизированное исследование 342 меланоцитарных новообразований кожи (117 меланом и 225 клинически атипичных невусов). Дерматоскопические признаки меланомы по G. Argenziano делят на большие (весовой коэффициент 2 балла) и малые (весовой коэффициент 1 балл). Каждый из них имеет простую систему оценки. Если сумма баллов составляет 3 условные единицы и более, меланома определяется с чувствительностью 95% и специфичностью 75%.
ДЕРМАТОСКОПИЧЕСКАЯ КЛАССИФИКАЦИЯ НЕВУСОВ
С внедрением дерматоскопии открылись новые возможности по углубленному изучению физиологии пигментных образований кожи. Исследования, в которых изучали морфологию и динамическое развитие пигментных новообразований, показали, что дерматоскопический паттерн зависит от возраста и анатомической локализации — с преобладанием глобулярных невусов на туловище в детском возрасте и ретикулярных невусов в области верхней трети спины и конечностей в зрелом [26–30].
I. Zalaudek и соавторы описали 2 основных пути невогенеза — конституциональный, ответственный за появление глобулярных невусов в детском возрасте, и приобретенный, для которого характерно появление ретикулярных новообразований в пубертатном и зрелом возрасте [31]. Все это позволило G. Argenziano и соавторам предложить новую классификацию доброкачественных пигментных образований кожи, которая базируется на их дерматоскопических критериях и позволяет распределить все опухоли на 7 четких групп (табл. 2) [32].
Таблица 2. Дерматоскопические поддтипы пигментных образований кожи
| Тип невуса | Клинические критерии | Дерматоскопические критерии |
|---|---|---|
| Глобулярный (врожденный) невус | Присутствует при рождении или появляется после пубертатного возраста | Глобулярный паттерн у детей, паттерн «булыжной мостовой» или «глазуньи» у взрослых |
| Ретикулярный (приобретенный) невус | Появление после пубертатного или во взрослом возрасте | Ретикулярный паттерн с или без гипопигментированных или без структурных областей. Иногда с атипичными свойствами |
| Невус по типу «взрыва звезды» (Шпиц/Рид) | Появления в основном в детском или подростковом возрасте | Периферические пигментные отростки или глобулы, которые расположены симметрично. Точечные сосуды или сетчатая депигментация в беспигментных образованиях |
| Голубой (гомогенный) невус | Врожденный или приобретенный | Гомогенная бесструктурная голубая пигментация. Иногда наблюдаются участки фиброза или гипомеланоза |
| Невус с характерной локализацией: а) акральный невус; |
Врожденный или приобретенный | Паттерн параллельных борозд, решетчатый или фибриллярный |
| б) фациальный невус | Врожденный или приобретенный рано | Дети: псевдофолликулярный Взрослые: остатки пигментации, сосуды в виде «запятых» |
| Невус со специфическими свойствами: а) комбинированный невус; |
Врожденный или приобретенный | Комбинация двух или более паттернов: ретикулярного, глобулярного, гомогенного или звездчатого |
| б) гало-невус; | Врожденный или приобретенный | Глобулярный паттерн с голубыми гранулами и/или рубцеподобными участками |
| в) раздраженный невус | Врожденный или приобретенный | Ретикулярный, глобулярный или бесструктурный с серыми или красными нечеткими участками |
| г) невус с экзематизированным гало; | Врожденный или приобретенный | Ретикулярный, глобулярный или бесструктурный с желтоватыми участками |
| д) возвратный невус | Врожденный или приобретенный (после удаления или травмы) | Атипичная пигментация и рубцеподобные участки |
| Неклассифицируемые меланоцитарные образования | Один из предыдущих невусов с атипичными свойствами | Один из перечисленных паттернов с атипичными свойствами. Меланома не может быть исключена |
Цифровое фотографирование дерматоскопического изображения позволило документировать морфологию пигментного образования, учитывать и сравнивать любые происходящие изменения. Привязка дерматоскопических снимков к стандартизированным макроизображениям поверхности кожного покрова дала возможность отслеживать все пигментные образования на теле человека, а современные дерматоскопические системы могут создавать «карту родинок». Таким образом, стал реальным динамический контроль всей поверхности кожи пациента и мониторинг минимальных изменений новооброзований во времени. Данный вид обследования особенно важен для пациентов групп риска (меланома в семейном или персональном анамнезе, синдром диспластичных невусов, I тип кожи и др.). Принято различать краткосрочное (3 мес) и долгосрочное (6–12 мес) динамическое наблюдение. Использование цифровой дерматоскопии открыло большие возможности для теледерматологии — передачи цифровых изображений через каналы связи для получения заключения от удаленного консультанта, так называемого второго мнения.
Сегодня дерматоскопия вошла в алгоритм скрининга меланомы (Великобритания, Австралия, США) и заняла прочные позиции в ежедневной практике как дерматологов, так и онкологов во всем мире.
Перспективы развития дерматоскопии далеко не исчерпаны. Это направление современной дерматологии, напрямую связанное с техническими достижениями прогресса, способно во многом заменить рутинную врачебную практику.
Список использованной литературы
- Лемехов В.Г. (2001) Эпидемиология, факторы риска, скрининг меланомы кожи. Практическая онкология, 4(8): 3–11.
- Balch C.M., Reingen D.S., Kirkwood J.M. et al. (1997) Cutaneus Melanoma. Cancer: Principles and Practice of Oncology. Philad.: Lippin-cott.-Raven: 1947–1993.
- Jemal A., Siegel R., Ward E. et al. (2007) Cancer statistics, 2007. CA Cancer J. Clin., 57: 43 p.
- Keir J.G. (2009) Melanoma detection and treatment in an open access primart care skincancer clinic. 7th World Congress on Melanoma. 5th Congress of the European Association of Dermato-Oncology (Vienna, Austria 12–16 May 2009). Vienna: 207 p.
- Hery C., Tryggvadottir L., Sigurdsson T et al. A melanoma epidemic in Iceland:possible influence of sunbed use. Ibid: 195.
- Коровин С.И., Гулак Л.О., Федоренко З.П. и др. (2010) Проблема меланомы кожи в Украине. Онкология, 12, 1(43): 46–52.
- Щепотiн I.Б., Федоренко З.П., Гайсенко А.В. та ін. (2009) Рак в Україні, 2009–2010. Захворюваність, смертність, показники діяльності онкологічної служби. Бюл. нац. канцер-реєстру України. Київ, 10: 104 p.
- Hui S.K., Wong T.W. Low awareness and high case fatality ratio — a crosssection alanalysis of cutaneous melanoma erom all countries. Ibid: 218.
- Friedman R., Rigel D., Kopf A. (1985) Early detection of malignant melanoma: role of physician examination and self-examination of the skin. CA: Cancer J. Clin., 35: 130–151.
- Saphier J. (1920) Die Dermatoskopie. I. Mitteilung. Arch Dermatol. Syphiol., 128: 1–19.
- Goldman L. (1951) Some investigative studies of pigmented nevi with cutaneousmicroscopy. J. Invest. Dermatol.; 16: 407–427.
- Soyer H., Smolle J., Stettner H. (1987) Early diagnosis of malignant melanoma bysurface microscopy. Lancet, 2: 803.
- MacKie R. (1971) An aid to the preoperative assessment of pigmented lesions of theskin. Br. J. Dermatol., 85: 232–238.
- Fritsch P., Pechlaner R. (1981) Differentiation of benign from malignant melanocytic lesions using incident light microscopy. In Akerman A.B., Mihara I., eds. Pathology of Malignant Melanoma. New York: Masson: 301–312.
- Pehamberger H., Steiner A., Wolff K. (1987) In vivo epiluminescence microscopy of pigmented skin lesions. I. Pattern analysis of pigmented skin lesions. J. Am. Acad. Dermatol., 17: 571–583.
- Esmaeili A., Scope A., Halpern A.C., Marghoob A.A. (2008) Imaging techniques for the in vivo diagnosis of melanoma. Semin. Cutan. Med. Surg., 27: 2–10.
- Plüddemann A., Heneghan C., Thompson M. et al. (2011) Dermoscopy for the diagnosis of melanoma: primary care diagnostic technology update. Br. J. Gen Pract. , 61(587): 416–7.
- Micali G., Lacarrubba F., Massimino D., Schwartz R.A. (2011) Dermatoscopy: alternative uses in daily clinical practice. J. Am. Acad. Dermatol., 64(6): 1135–46. Epub 2011 Feb 3.
- Kittler H., Pehamberger H., Wolff K., Binder M. (2002) Diagnostic accuracy ofdermoscopy. Lancet Oncol., 3(3): 159–65.
- Bafounta M.L., Beauchet A., Aegerter P., Saiag P. (2001) Is dermoscopy (epiluminescence microscopy) useful for the diagnosis of melanoma? Results of a meta-analysis using techniques adapted to the evaluation of diagnostic tests. Arch. Dermatol., 137(10): 1343–50.
- Vestergaard M.E., Macaskill P., Holt P.E., Menzies S.W. (2008) Dermoscopy compared with naked eye examination for the diagnosis of primary melanoma: a metaanalysis of studies performed in a clinical setting. Br. J. Dermatol., 159(3): 669–76. Epub 2008 Jul 4.
- Stolz W., Riemann A., Congetta A.B. et al. (1994) ABCD rule of dermatoscopy: a new practical method for early recognition of malignant melanoma. Eur. J. Dermatol., 4: 521–527.
- Stolz W., Bilek P., Landthaler M. et al. (1989) Skin surfase microscopy. Lancet, 4: 521–527.
- Menzies S.W., Ingvar C., Crotty K. et al. (1996) Frequency and morphologic characteristics of invasive melanomas lacking specific surface microscopic features. Arch. Dermatol., 132: 1178–1182.
- Argenziano G., Fabbrocini G., Carli P. et al. (1998) Epiluminescence microscopy forthe diagnosis of doubtful melanocytic skin lesions. Comparison of the ABCD rule of dermatoscopy and a new seven-point check-list based on pattern analysis. Arch. Dermatol., 134: 1563–1570.
- Zalaudek I., Catricalà C., Moscarella E., Argenziano G. (2011) What dermoscopy tellsus about nevogenesis. J. Dermatol., 38: 16–24.
- Scope A., Marghoob A.A., Dusza S.W. et al. (2008) Dermoscopic patterns of naevi in fifth grade children of the Framingham schoolsystem. Br. J. Dermatol., 158: 1041–9.
- Terushkin V., Scope A., Halpern A.C., Marghoob A.A. (2010) Pathways to involution of nevi: insights from dermoscopic follow-up. Arch. Dermatol., 146: 459–60.
- Scope A., Dusza S.W., Marghoob A.A., Satagopan J.M. et al. (2011) Clinical and dermoscopic stability and volatility of melanocytic nevi in apopulation-based cohort of children in Framingham school system. J. Invest. Dermatol., 131: 1615–21.
- Zalaudek I., Schmid K., Marghoob A.A. et al. (2011) Frequencyof dermoscopic nevus subtypes by age and body site: a cross-sectional study. Arch. Dermatol., 147: 663–70.
- Zalaudek I., Leinweber B., Hofmann-Wellenhof R. et al. (2008) The epidermal and dermal originof melanocytic tumors: theoretical considerations based on epidemiologic, clinical, and histopathologic findings. Am. J. Dermatopathol., 30: 403–6.
- Argenziano G., Zalaudek I., Ferrara G. et al. (2007) Proposal of a new classification system for melanocytic naevi. Br. J. Dermatol., 157: 217–27.
Дерматоскопія меланоми шкіри, прикладне значення і перспективи
Резюме. Дерматоскопія — відносно новий напрямок у діагностиці злоякісних пухлин шкіри. На основі аналізу дерматоскопічних критеріїв і зіставлення з морфологічними даними розроблено ефективні алгоритми дерматоскопічної оцінки пігментних новоутворень шкіри, що дозволило покращити рівень діагностики меланоми шкіри. Впровадження динамічного дерматоскопічного спостереження дало можливість реєструвати зміни морфології меланоцитарних утворень. Представлено огляд історії методу, основних діагностичних алгоритмів і особливостей практичного застосування дерматоскопії.
Ключові слова: меланома шкіри, дерматоскопія.
Dermosopy of melanoma, applied relevance and prospects
Summary. Dermatoscopy is relatively new method of malignant skin tumors diagnosis. Efficient dermatoscopic algorithms of pigmented skin lesions evaluation were developed based on analysis dermatoscopical criteria and comparison with morphological data, thus improving the level of diagnosis of melanoma. The introduction of dynamic dermatoscopic monitoring could improve the control of the screening of patients at risk and allowed to register changes in morphology of skin melanocytic. This paper reviews the history of the method, basic diagnostic algorithms and features of the practical application of dermoscopy.
Key words: melanoma, dermoscopy.














Leave a comment