ПЕКома тіла матки
Молошок А.А.1, Гольдина Г.А.1, Березовская О.Л.1, Рудич Ю.В.2, Шеремок Л.В.2
Резюме. Пухлини з периваскулярних епітеліоїдних клітин (ПЕКоми) — рідкісні новоутворення мезенхімального походження, гістологічно та імуногістохімічно схожі на периваскулярні епітеліоїдні клітини. ПЕКоми не мають специфічної клінічної картини, відсутні конкретні критерії малігнізації. Остаточний діагноз можливий тільки після імуногістохімічного дослідження. Наведено випадок ПЕКоми тіла матки.
Резюме. Опухоли из периваскулярных эпителиоидных клеток (ПЭКомы) — редкие новообразования мезенхимального происхождения, гистологически и иммуногистохимически сходны с периваскулярными эпителиоидными клетками. ПЭКомы не имеют специфической клинической картины, нет конкретных критериев малигнизации. Окончательный диагноз возможен только после иммуногистохимического исследования. Приведен случай ПЭКомы тела матки.
 Опухоли из периваскулярных эпителиоидных клеток (ПЭКомы) — редкие новообразования мезенхимального происхождения. Термин «ПЭКома» предложен G. Zamboni и соавторами в 1996 г. [1]. ПЭКомы могут локализоваться в любом органе, но наиболее часто возникают в матке. В группу ПЭКом входят: ангиолейомиолипома, светлоклеточная «сахарная» опухоль легкого, лимфангиолейомиома, светлоклеточная миомеланоцитарная опухоль круглой связки матки, серповидной связки печени, брюшно-тазовая саркома из периваскулярных эпителиоидных клеток [2].
Опухоли из периваскулярных эпителиоидных клеток (ПЭКомы) — редкие новообразования мезенхимального происхождения. Термин «ПЭКома» предложен G. Zamboni и соавторами в 1996 г. [1]. ПЭКомы могут локализоваться в любом органе, но наиболее часто возникают в матке. В группу ПЭКом входят: ангиолейомиолипома, светлоклеточная «сахарная» опухоль легкого, лимфангиолейомиома, светлоклеточная миомеланоцитарная опухоль круглой связки матки, серповидной связки печени, брюшно-тазовая саркома из периваскулярных эпителиоидных клеток [2].
Критерии малигнизации ПЭКом до сих пор не разработаны ввиду редкости данной опухоли. По данным А. Folpe и соавторов, критериями злокачественности могут считаться: размер >8 см, митотическая активность >1 митоза на 50 полей зрения, наличие некрозов [3]. Клиническая картина ПЭКом неспецифична, отмечается болевая симптоматика и маточные кровотечения при ПЭКомах тела матки. Часто заболевание протекает бессимптомно, и опухоль является случайной находкой [4].
Данное злокачественное образование состоит из клеток эпителиоидного типа со светлой или слабоэозинофильной, содержащей мелкие гранулы, цитоплазмой, располагающихся преимущественно вокруг сосудов и имеющих ряд иммуногистохимических особенностей: экспрессируют виментин, рецепторы к эстрогенам, меланоцитарные маркеры: HMB-45, Melan A, тиразиназу, NKI/С3, а также мышечные маркеры; в опухолевых клетках отмечается слабая и непостоянная экспрессия десмина; экспрессии цитокератинов не выявлено [3]. Веретеновидные клетки, похожие на гладкие миоциты, как правило, определяются в отдалении от сосудов. Строма опухоли может быть гиалинизирована.
Дифференцировать ПЭКому тела матки необходимо от эндометриальной стромальной саркомы низкой степени злокачественности и эпителиоидных гладкомышечных опухолей, клетки которых не экспрессируют меланоцитарные маркеры.
Различают два варианта ПЭКомы тела матки. Для первого варианта опухоли характерны рост, сходный с эндометриальной стромальной саркомой низкой степени злокачественности, диффузная экспрессия меланоцитарных маркеров; при втором варианте — более четкая граница с миометрием, аналогично эпителиоидным гладкомышечным опухолям, клетки с менее обильной цитоплазмой, очаговая экспрессия меланоцитарных маркеров, более выраженная экспрессия гладкомышечного актина и десмина. Прогноз недостаточно ясен. Предлагается рассматривать ПЭКому тела матки в качестве опухоли с неясным злокачественным потенциалом до получения отдаленных результатов лечения на достаточно большой выборке наблюдений.
В связи с редкостью ПЭКом считаем целесообразным поделиться нашим наблюдением ПЭКомы тела матки.
Больная К., 56 лет, поступила в гинекологическое отделение Черниговского областного онкологического диспансера с диагнозом «опухоль придатков, подозрение на рак». В 2012 г. последний раз была у гинеколога, патологии выявлено не было. С осени 2015 г. стала замечать увеличение живота в объеме и наличие в нем опухолевидного образования, появились боль внизу живота, выраженная слабость. Наблюдался субфебрилитет. В районной больнице осмотрена гинекологом, проведено ультразвуковое исследование (УЗИ). С диагнозом «заболевание яичников ІІІ стадии, ІІ клиническая группа, асцит» направлена в онкодиспансер. При осмотре в онкодиспансере установлен гинекологический статус: слизистая оболочка влагалища розовая, шейка матки не визуализируется, подтянута высоко вверх, в брюшной полости асцитическая жидкость, пропальпировать матку и придатки не представлялось возможным. При УЗИ органов брюшной полости: мочевой пузырь не изменен. Матка и придатки не лоцируются. Из малого таза исходит объемное бугристое образование, состоящее из тканевого и полостного компонентов, выполняющее всю брюшную полость до эпигастрия. Забрюшинные лимфоузлы из-за образования проследить невозможно. Печень прослеживается через межреберные промежутки, на видимых участках без очаговой патологии; желчный пузырь, селезенка, почки не изменены. Свободной жидкости в брюшной полости не выявлено. Заключение: опухоль, исходящая из малого таза, с большей вероятностью из яичников. Анализ крови: эритроциты — 3,1 Т/л, гемоглобин — 97 г/л, цветной показатель — 0,93, тромбоциты — 164 Г/л, скорость оседания эритроцитов — 60 мм/ч, лейкоциты — 5,0 Г/л; лейкоцитарная формула: эозинофилы — 2%, палочкоядерные — 4%, сегментоядерные — 76%, лимфоциты — 18%. Глюкоза в крови — 4,7 ммоль/л. Общий анализ мочи, биохимический анализ крови без особенностей. Проведены эзофагогастродуоденоскопия, ректороманоскопия, ирригоскопия — патологии не выявлено.
С диагнозом «опухоль придатков матки больших размеров» больная взята на операцию. Предполагаемый объем операции — пангистерэктомия с цитодиагностикой. Проведена нижнесрединная лапаротомия в обход пупка слева, при осмотре органов брюшной полости и малого таза выявлена асцитическая жидкость желтого цвета, прозрачная, до 1 л. В рану предлежала опухоль серо-коричневого цвета кистозно-паренхиматозного строения. Из кисты опухоли удалено до 1 л жидкости коричневого цвета. Опухоль была рыхло срощена с сальником и петлей тонкой кишки (сращения разделены тупым путем). Опухоль исходила из боковой стенки тела матки слева, выше уровня внутреннего зева, расценена как миоматозный узел с некрозом, удалена, отправлена на срочное исследование (при срочном исследовании — мягкотканная опухоль, гистогенез после обычного исследования). Матка диффузно увеличена до 6–7-й недели беременности. Справа в теле матки миоматозный узел 3 см. Придатки не изменены. Выполнена пангистерэктомия. Послеоперационное течение гладкое. Больная выписана на 14-е сутки после операции. Осмотрена через 1 мес после операции. Жалоб нет. Гинекологический статус: слизистая оболочка влагалища не изменена, культя влагалища эластичная, безболезненная, параметрии свободны. Назначен осмотр через 3 мес, УЗИ-контроль органов брюшной полости. Патогистологическое исследование. Макроскопическое исследование: узел с гладкой поверхностью, умеренной плотности, диаметром 25 см. На разрезах ткань светло-серого цвета, волокнистая, с выраженным отеком, с многочисленными гладкостенными полостями диаметром 2,5–15 см, в которых определяются красно-коричневые жидкие массы, большая полость спавшаяся. Тело матки размером 10×6×4 см, полость матки щелевидная, эндометрий серый, толщиной 1 мм. В толще миометрия белый упругий волокнистый узел диаметром 3,3 см, а также светло-серый, умеренной плотности узел с нечеткими контурами диаметром 1,7 см. Шейка матки с наботовыми кистами. Придатки без особенностей. Микроскопическое исследование матки с придатками и шейкой: фибролейомиома тела матки. Аденомиоз. Эндометрий атрофического типа с участком сложной гиперплазии без атипии. Наботовы кисты шейки матки. Мелкая серозная киста правого яичника. Левый яичник, маточные трубы — без особенностей.
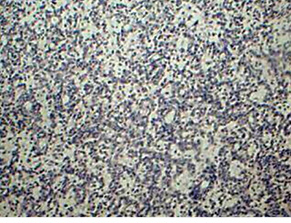
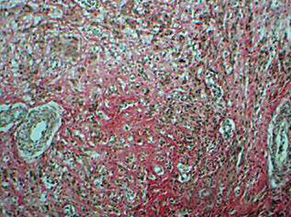
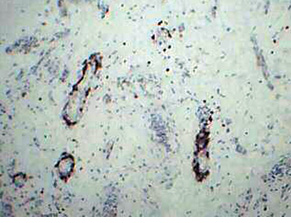
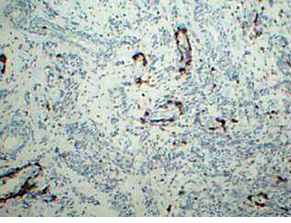
Опухоль представлена множеством мелких сосудов с периваскулярными концентрическими эпителиоидными клетками и в виде тяжей со слабоэозинофильной цитоплазмой без полиморфизма и митозов (рис. 1), расположенными полями среди соединительной ткани, в которой отмечается выраженный склероз и гиалиноз (рис. 2), тяжи веретеновидных клеток. Своеобразные сосудистые изменения в опухоли (у пациентки нет артериальной гипертензии): явления васкулита с инфильтрацией В- и Т- лимфацитами стенок сосудов (рис. 3, 4), утолщение и склероз стенок крупных сосудов, пролиферация интимы вплоть до облитерации просвета (рис. 5); участки некроза с формированием полостей, заполненных некротическими массами. Отмечается мелкоочаговая инфильтрация лимфоцитами, эозинофилами и плазматическими клетками, преимущественно в строме (рис. 6). Опухолевые клетки экспрессируют виментин (VIM) (рис. 7); рецепторы к эстрогенам (ER) (рис. 8); антиген меланоцитарной дифференцировки (Melan A) (рис. 9); пролиферативная активность <1% (Ki-67).
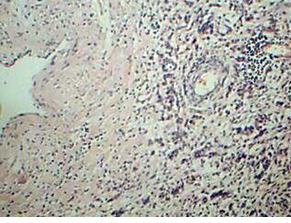
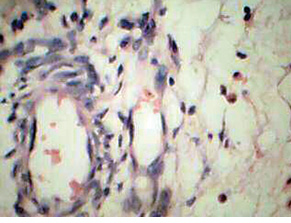



Дифференциальную диагностику проводили с эпителиоидными гладкомышечными опухолями, которые отличаются от ПЭКом клетками с более эозинофильной цитоплазмой и более гиалинизированной стромой, а также с эндометриальной стромальной саркомой низкой степени злокачественности, клетки которой сходны с клетками стромы эндометрия. Ввиду морфологического сходства этих опухолей для диагностики ПЭКомы тела матки необходимо иммуногистохимическое исследование меланоцитарных маркеров: HMB-45, Melan A, которые экспрессируются только в ПЭКоме. С учетом данных иммуногистохимического исследования (экспрессия Melan A) установлен диагноз ПЭКомы тела матки. В отношении определения злокачественности этой ПЭКомы вопрос не выяснен: размер >5 см, некрозы, но низкая митотическая активность не позволяют утверждать, что опухоль злокачественная. Явления васкулита, инфильтрация эозинофилами и плазматическими клетками, склероз сосудов наводят на мысль о возможных иммунопатологических изменениях, связанных с аллергическими реакциями немедленного и замедленного типа, играющих определенную роль в развитии ПЭКом.
Диагностика ПЭКом возможна только при проведении иммуногистохимического исследования. Необходимо накопление наблюдений и тщательное изучение всех случаев ПЭКом для определения критериев злокачественности.
Список использованной литературы
1. Давыденко П.И., Кармазановский Г.Г., Широпов В.С. и др. (2013) Опухоли из периваскулярных эпителиоидных клеток: проблемы диагностики. Хирургия, 7: 4.
2. Кондриков Н.И. (2008) Патология матки. Практическая медицина, Москва, 231 с.
3. Folpe A.L., Fletcher C.D.M., Unni K.K. et al. (2002) Neoplasms with perivascular epithelioid differentiation (PEComas). World Health Organization Classification of Tumors. Pathology and genetics of tumours of soft tissue and bone. JARC Press Lyon: 221–222.
4. Selvaggy F., Risio D., Claudi R. et al. (2011) Malignant PEComa: a case report with emphasis on clinical and morphological criteria BMC. Surgery, 11: 3.
Адреса:
Молошок Алла Анатольевна
14029, Чернигов, просп. Мира, 211
Областное патологоанатомическое бюро
Тел.: (046) 225-31-62
Е-mail: svetlana@ok.net.ua














Leave a comment